Compromissione Multisistemica
In breve gli aspetti più significativi di questa compromissione multisistemica sono così riassumibili:
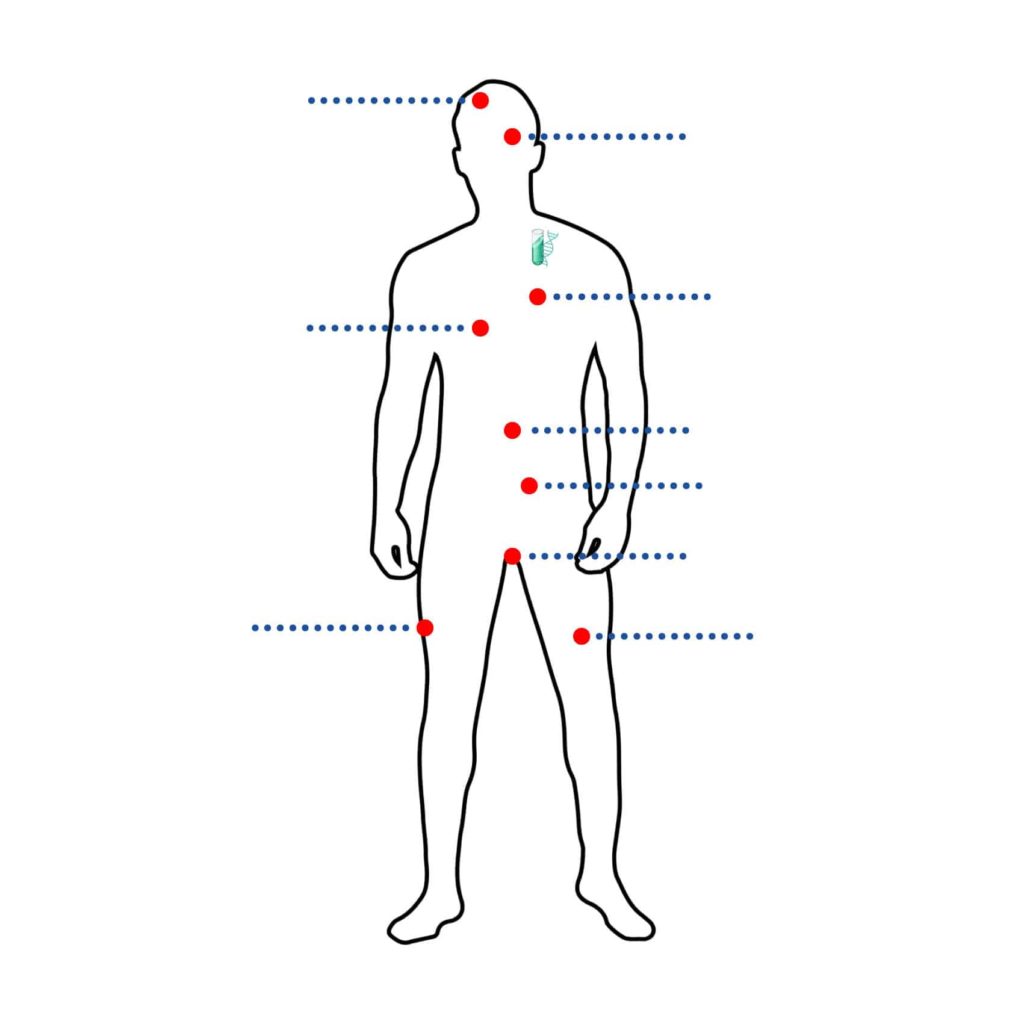
- Entrambe le forme di distrofia miotonica si caratterizzano per l’interessamento di numerosi organi e apparati.
- La presenza di miotonia e la distribuzione della debolezza muscolare rappresentano gli elementi più caratterizzanti di queste patologie e quindi più significativi sul piano diagnostico.
- Lo sviluppo precoce di cataratta (intorno alla 4a/5a decade) può essere un ulteriore elemento chiave nella diagnosi di distrofia miotonica.
- Il cuore è spesso interessato nella forme di anomalie di conduzione e ritmo.
- Altri apparati implicati in queste patologie sono l’apparato gastroenterico, il sistema endocrino, l’apparato riproduttivo, il sistema nervoso centrale e la cute.
- Disfagia, insufficienza respiratoria e coinvolgimento cardiaco rappresentano gli aspetti clinici più cruciali in termini prognostici.
- Tra i soggetti affetti da distrofia miotonica esiste un aumento del rischio di sviluppare tumori.
- Il dolore è un aspetto talvolta trascurato, ma estremamente rilevante e in particolare nella distrofia miotonica di tipo 2.
Aspetti Clinici e Raccomandazioni
SELEZIONA L'AREA DEL CORPO DI INTERESSE
GENETICA
Distrofie Miotoniche
Le Distrofie Miotoniche (DM) sono patologie rare, ereditarie, a trasmissione autosomica dominante.
Dal punto di vista genetico sono note 2 forme:
- la Distrofia Miotonica di tipo 1 (DM1) o Malattia di Steinert;
- la Distrofia Miotonica di tipo 2 (DM2).
Le DM sono patologie dovute alla espansione di una tripletta CTG (DM1) e di una tetrapletta CCTG (DM2).
Sono patologie ereditarie ad alta penetranza con un rischio pari al 50% di trasmissione della malattia alla prole.
SISTEMA MUSCOLARE
Patologia Muscolare
Sintomi più comuni nelle forme pediatriche
Sviluppo motorio normale o leggermente ritardato (forma congenita).
- Problemi muscolari del viso e del collo, con facies caratteristica.
- Piede cadente.
- Debolezza dei muscoli del polpaccio.
- Con l’età adulta vi è un peggioramento graduale dei sintomi e una progressione sintomatica simile a quella osservata nel paziente in cui la malattia insorge in età adulta.
Raccomandazioni
Esercizi motori di intensità bassa o moderata, sotto la supervisione di un fisiatra.
- Uso di tutori.
- Programma di logopedia per migliorare eventuali problemi di linguaggio.
- Terapia antimiotonica con mexiletina previo stretto monitoraggio dello stato cardiaco con ECG frequenti.
Debolezza Muscolare
Sintomi più comuni - DM1 forma adulta
- L’età di esordio è variabile, in genere si colloca tra i 20 e i 40 anni.
- La debolezza muscolare è dovuta alla degenerazione delle fibre muscolari.
- I muscoli più frequentemente colpiti sono: i muscoli della mano, del collo, la muscolatura facciale con le palpebre abbassate, labbra sporgenti e atrofia del muscolo temporale, muscoli della gamba (piede cadente), muscolatura oro-faringea (bocca, gola) con difficoltà della deglutizione nel passaggio di alimenti nelle vie aeree e conseguente infiammazione del polmone (polmonite ab ingestis), dolori muscolari.
- Difficoltà nel parlare con conseguenti problemi nella vita sociale e di relazione.
Sintomi più comuni - DM2
- L’età di esordio è nell’età adulta, dai 40 anni in su.
- I muscoli più frequentemente colpiti nella DM2 sono:
muscoli della mano, muscoli del collo in particolare i muscoli flessori della
nuca, muscoli dell’anca e delle cosce (difficoltà a salire le scale e rialzarsi da posizione seduta), dolori muscolari, che rappresentano una grande limitazione della qualità di vita di questi pazienti.
- Complessivamente l’atrofia muscolare è meno marcata che nella DM1.
Raccomandazioni
- Per limitare il dolore, utilizzo di farmaci antinfiammatori non steroidei.
Evitare gli oppiacei (la terapia antidolorifica deve essere sempre
coordinata con il medico di base o lo specialista). - Terapia acquatica, fisioterapia, terapia fisica, terapia occupazionale.
- Per ridurre la debolezza muscolare degli arti inferiori, si possono utilizzare il tutore per ginocchio, caviglia, piede; il gambaletto ortopedico, le molle di Codevilla.
- Collare ortopedico per sostenere il capo quando il paziente è seduto.
- Per la ptosi palpebrale: occhiali con supporti. Raramente è indicata la terapia chirurgica.
- Per la dislocazione ricorrente della mandibola raramente è consigliato l’intervento chirurgico.
Miotonia
Sintomi più comuni
- E’ una caratteristica clinica della malattia, specie nella DM1.
- E’ causata da un alterato rilasciamento muscolare.
- Riferita come sensazione di rigidità muscolare.
- Muscoli più colpiti: mani e lingua, meno orbicolare degli occhi e muscoli della masticazione.
- Freddo peggiora la rigidità mentre l’esercizio rende il movimento più fluido.
- Nella DM1 la miotonia è generalizzata a tutti i muscoli e più severa.
- Nella DM2 è talvolta assente, rendendo più difficile la diagnosi.
- La miotonia è rilevabile a livello elettromiografico: 90-100% nella DM1 e 50-60% DM2.
Raccomandazioni
Utilizzo di farmaci antimiotonici come la Mexiletina (antiaritmico di Classe C).
Dolore
Sintomi più comuni
- Dolore cronico, a carattere muscoloscheletrico e generalizzato.
- Più presente nella DM2.
Raccomandazioni
- Per limitare il dolore, utilizzo di farmaci antinfiammatori non steroidei.
- Evitare gli oppiacei (la terapia antidolorifica deve essere sempre
coordinata con il medico di base o lo specialista).
SISTEMA VISIVO
Sintomi più comuni
- L’occhio e la visione sono fortemente coinvolti sia nella DM1 che nella DM2.
- Presenza di cataratta, ptosi palpebrale, chiusura incompleta delle palpebre, anomalie del movimento degli occhi, alterazioni della retina e la bassa pressione intraoculare.
Raccomandazioni
- Effettuare controlli visivi regolari (almeno annualmente) incluso un esame alla lampada a fessura.
- Usare occhiali per adattarsi meglio ai cambiamenti dei livelli di luce (attenzione nella guida in pieno sole e notturna).
- Proteggere la cornea durante il sonno specialmente se si dorme con gli occhi parzialmente aperti a causa della difficoltà nella chiusura degli occhi.
- Considerare l’uso di colliri oftalmici per la secchezza oculare.
SISTEMA CARDIOVASCOLARE
Sintomi più comuni DM1
- Nei malati di DM1 il coinvolgimento cardiaco è frequente e può talvolta causare un decesso precoce (morte improvvisa) con problemi cardiologici quali:
- Problemi del ritmo cardiaco che possono manifestarsi clinicamente come perdite di coscienza (sincope) o palpitazioni (percezione del battito cardiaco da parte del paziente).
- Cardiomiopatia.
- Ad oggi non è possibile stabilire a priori con sicurezza quali siano i pazienti a rischio per morte improvvisa o che possano sviluppare aritmie maggiori. In particolare non è univoca la correlazione con il grado di espansione CTG o CCTG, pur essendoci evidenze che tanto maggiore l’espansione tanto più alta la predisposizione a sviluppare aritmie.
Sintomi più comuni DM2
- Le complicanze cardiache sono meno frequenti che nella DM1, pur manifestandosi con i medesimi problemi del ritmo cardiaco e della cardiomiopatia.
- I decessi per morte improvvisa sono molto rari.
Raccomandazioni
- Accurata valutazione cardiologica con ECG basale, registrazione Holter delle 24 ore ed eventualmente uno studio elettrofisiologico endocavitario.
- Ecocardio-color-doppler, che fornisce informazioni precise sull’anatomia e funzionalità del cuore.
- Sulla base dei dati clinici e strumentali raccolti può essere indicato l’impianto di un Pace-maker stimolatore o di un defibrillatore (ICD).
- Qualora poi si manifestassero segni di scompenso cardiaco, dovrà essere attuata la terapia di questa condizione con vari farmaci.
SISTEMA RESPIRATORIO
Sintomi più comuni nella DM1 e DM2
Anche se i polmoni non sono interessati direttamente nella Distrofia Miotonica sia di tipo 1 che di tipo 2, lo è la muscolatura respiratoria (il diaframma e i muscoli intercostali).
Si possono manifestare i seguenti sintomi:
- Difficoltà nel tossire
- Difficoltà di deglutizione (vedi ultimo punto) con conseguente cibo “che va di traverso” e che entra nei polmoni, generando anche infezioni polmonari (polmonite ab ingestis).
- Apnee notturne con conseguente abbassamento del livello di ossigeno nel sangue durante la notte, provocando eccessiva sonnolenza e cefalea.
- Mandibola e lingua si possono a volte irrigidire, causando difficoltà nel masticare e deglutire.
- Infezioni polmonari.
Raccomandazioni
- Se i problemi respiratori sono dovuti a cibo che “è andato di traverso”: correggere la dieta, evitare che il cibo risalga dallo stomaco non dormendo completamente sdraiati ed evitando cene abbondanti e a tarda ora.
- Se la causa è la debolezza della muscolatura respiratoria di notte, adottare un apparecchio che stimola la respirazione notturna.
- Trattare immediatamente ogni bronchite/faringite/laringite con antibiotici per evitare che l’infezione “si estenda ai polmoni”.
- Interventi di un fisioterapista per praticare esercizi di respirazione che mantengano i polmoni liberi.
- Semplici misurazioni della funzione polmonare durante le visite periodiche dal MMG.
- Legati alla muscolatura dell’apparato digerente che contribuisce alla progressione del cibo e sua digestione.
- I sintomi si possono manifestare nella bocca, nella faringe, nello stomaco nell’intestino.
- Reflusso gastroesofageo, stipsi o diarrea croniche, addominalgia, meteorismo, colestasi e colelitiasi.
- Pseudo-ostruzioni da ileo adinamico, come a fenomeni ostruttivi propriamente detti.
- Maggiore incidenza di calcoli biliari che possono manifestarsi con attacchi dolorosi (colica biliare).
Raccomandazioni
- Terapia occupazionale e fisioterapia, logopedia (per la disfagia).
- Screening metabolico ed endocrino
- Visita da un dietologo e valutazione gastrointestinale.
- Valutazione attenta di gonfiore e dei segni di pseudo-ostruzione.
SISTEMA ENDOCRINO, RIPRODUTTIVO E METABOLICO
Sintomi più comuni nella DM1 e DM2
- Riduzione dei livelli ematici degli ormoni tiroidei con presenza di anomalie quali gozzo o noduli. Iperparatiroidismo.
- L’insulinoresistenza comporta molto frequentemente lo sviluppo di diabete tipo 2.
- Obesità e dislipidemia.
- Osteoporosi e fragilità ossea.
- Anomalie del ciclo mestruale nella popolazione femminile e ipoadrogenismo in quella maschile.
- Minore fertilità, soprattutto nella popolazione maschile.
Raccomandazioni
- Per il diabete, valutazione della glicemia a digiuno, emoglobina glicata, insulinemia, test di tolleranza al glucosio. Attività fisica e dieta. Insulina.
- Per la dislipidemia, valutazione profilo lipidico ematico. Trattamento con ezetimibe. Le statine vanno assunte con cautela.
- Per osteoporosi e problemi ossei, valutazione colecalciferolo, ostidensitometria. Assunzione Vitamina D e dieta.
- Per l’iparatiroidismo e l’ipogonadismo, far riferimento allo specialista endocrinologico
- Per l’ipotiroidismo, valutazione TSH, ormoni tiroidei. Assunzione di Levotiroxina.
SISTEMA NERVOSO CENTRALE
Sintomi più comuni DM1
- Nella forma congenita la compromissione cerebrale è generalmente costituita da ritardo mentale anche grave.
- Nelle forme infantili e giovanili emerge un particolare aspetto neuropsichiatrico, che va dalla sindrome da deficit attentivo a quella autistica con grave compromissione relazionale e molteplici difficoltà scolastiche.
- Nella forma adulta, atteggiamento“evitante”(pazienti ipocritici, che non vogliono sottoporsi ad esami clinici e strumentali), ansia, frequente depressione e mancanza di atteggiamento positivo e da una sindrome neuropsicologica disesecutiva frontale con distacco dalla realtà.
- Frequente stato di ipersonnia.
- Con aumento dell’età, più evidenti anomalie della funzione esecutiva, sonnolenza diurna e disturbi psichiatrici.
Sintomi più comuni DM2
- La compromissione cerebrale è meno evidente ma egualmente presente, con coinvolgimento del lobo frontale che compromette fortemente il normale svolgimento delle relazioni sociali.
Raccomandazioni
- Per i disturbi cognitivo, effettuare test neuropsicologici, imaging funzionale. Riabilitazione cognitiva, neurostimolanti.
- Per disturbi comportamentali e psichiatrici, effettuare valutazione psicologica e psichiatrica. Terapia cognitivo-comportamentale, trattamento farmacologico.
CUTE
Sintomi più comuni DM1
- Iperpigmentazione: alterazione del colore della pelle dovuta a un aumento della produzione di melanina in seguito all’esposizione ai raggi ultravioletti, a irritazioni della cute, a disturbi ormonali o ad altre patologie.
- Dermatite seborroica.
- Mollusca fibrosa.
- Ipercheratosi follicolare.
- Tumore benigno della pelle o Pilomatricoma.
- Calvizie. Nella sua comparsa e sviluppo è anche interessato il sistema endocrino.
- Basalioma o carcinoma basocellulare che è la neoplasia cutanea maligna più diffusa. Non da metastasi.
Raccomandazioni
PATOLOGIA ONCOLOGICA